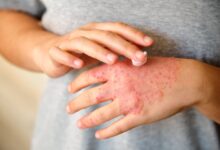
بیماری لوپوس چیست؟ علائم، علت و نحوه درمان

لوپوس، یکی از مرموزترین و پیچیدهترین بیماریهای خودایمنی است که جامعه پزشکی را به چالش کشیده است. این بیماری، با نشانهها و عوارض متنوعی همراه است که میتواند زندگی فرد مبتلا را به طور کامل تغییر دهد. اما چه چیزی باعث بروز لوپوس میشود و چگونه میتوان آن را تشخیص داد؟ آیا روشهای درمانی موثری برای کنترل علائم وجود دارد و چه تأثیری بر کیفیت زندگی فرد مبتلا خواهد داشت؟
در حالی که پژوهشهای گستردهای در حال انجام است، هنوز سوالات بسیاری در مورد لوپوس باقی مانده که پاسخ دادن به آنها میتواند راه را برای درمانهای نوآورانهتر و موثرتر هموار سازد. در این مقاله، ما به بررسی عمیقتری از این بیماری پرداخته و نگاهی دقیقتر به روشهای تشخیص، درمان و مدیریت لوپوس خواهیم انداخت. همچنین، به بررسی تأثیر این بیماری بر جنبههای مختلف زندگی فرد مبتلا میپردازیم.
با همراهی شما، در این سفر پزشکی، به دنبال پاسخهایی برای این سوالات و فراتر از آن خواهیم گشت. این مقاله نه تنها به شما کمک میکند تا با جنبههای مختلف لوپوس آشنا شوید، بلکه میتواند منبعی ارزشمند برای درک بهتر نحوه مقابله با این چالش پزشکی باشد.
بیماری لوپوس چیست
بیماری لوپوس یک اختلال خودایمنی مزمن است که میتواند قسمتهای مختلف بدن را، از جمله پوست، مفاصل و اندامهای داخلی مانند کلیهها و قلب، تحت تأثیر قرار دهد. در این بیماری، سیستم ایمنی بدن به اشتباه به بافتهای سالم حمله کرده و التهاب و آسیب بافتی ایجاد میکند.
ویژگیهای اصلی لوپوس
- ماهیت خودایمنی: سیستم ایمنی به جای محافظت از بدن در برابر عفونتها و میکروبها، به بافتهای سالم بدن حمله میکند.
- علائم متنوع: علائم لوپوس میتواند شامل خستگی، درد مفاصل، تورم و بثورات پوستی، به ویژه یک بثور پروانهای شکل روی گونهها و پل بینی باشد.
- تغییرپذیری علائم: علائم میتوانند از فردی به فرد دیگر متفاوت باشند و در یک فرد نیز با گذشت زمان تغییر کنند.
- دورههای فعال و غیرفعال: لوپوس معمولاً با دورههای فعال (شعلهور شدن بیماری) و غیرفعال (رمیشن) خود را نشان میدهد.
- تأثیر بر اندامهای داخلی: در موارد شدید، لوپوس میتواند به اندامهای حیاتی مانند کلیهها، قلب، ریهها و مغز آسیب برساند.
Lupus is a disease that occurs when your body’s immune system attacks your own tissues and organs (autoimmune disease). Inflammation caused by lupus can affect many different body systems — including your joints, skin, kidneys, blood cells, brain, heart and lungs.
لوپوس بیماری است که زمانی رخ میدهد که سیستم ایمنی بدن به بافتها و اندامهای خود حمله میکند (بیماری خود ایمنی). التهاب ناشی از لوپوس میتواند بر بسیاری از سیستمهای بدن از جمله مفاصل، پوست، کلیهها، سلولهای خونی، مغز، قلب و ریهها تأثیر بگذارد.
علائم و نحوه تشخیص لوپوس
علائم بیماری لوپوس میتوانند بسیار متنوع باشند و از فردی به فرد دیگر متفاوت باشند. این علائم ممکن است به صورت تدریجی ظاهر شوند یا ناگهانی بروز کنند، و میتوانند خفیف تا شدید باشند. برخی از علائم شایع عبارتند از:
علائم شایع لوپوس
بثورات پوستی
معروفترین نشانه لوپوس، بثور پروانهای شکل روی گونهها و پل بینی است. همچنین، بیماران ممکن است دچار بثورات پوستی دیگری شوند که با قرار گرفتن در معرض نور خورشید تشدید میشوند.
خستگی
یکی از شایعترین علائم لوپوس، خستگی شدید و مزمن است که میتواند تأثیر زیادی بر کیفیت زندگی فرد داشته باشد.
تورم و درد مفاصل
درد، تورم، و سفتی مفاصل از جمله علائم رایج در بیماران مبتلا به لوپوس هستند.
تب
تب خفیف نیز ممکن است در بیماران مبتلا به لوپوس رخ دهد.
حساسیت به نور
بیماران ممکن است نسبت به نور خورشید یا نور مصنوعی حساس شوند.
زخمهای دهانی
زخمهای پیدا و ناپیدا در دهان یا بینی میتواند یکی دیگر از علائم باشد.
مشکلات ریوی و قلبی
التهاب میتواند به پوشش ریهها (پلوریت) یا قلب (پریکاردیت) آسیب برساند و باعث درد سینه شود.
مشکلات کلیوی
کلیهها یکی از اندامهای اصلی هستند که ممکن است تحت تأثیر لوپوس قرار بگیرند.

نحوه تشخیص بیماری لوپوس
تشخیص لوپوس میتواند دشوار باشد زیرا علائم آن میتوانند با دیگر بیماریهای خودایمنی و غیر خودایمنی اشتباه گرفته شوند. این تشخیص معمولاً از طریق ترکیبی از معاینات بالینی، سابقه پزشکی بیمار و آزمایشهای آزمایشگاهی انجام میشود. برخی از مهمترین آزمایشها عبارتند از:
- آزمایشهای خون: برای بررسی وجود آنتی بادیهای خاصی که در بیماران مبتلا به لوپوس دیده میشود، مانند آنتیبادیهای ضد هستهای (ANA).
- آزمایشهای ادرار: برای بررسی وجود نشانههایی از آسیب کلیوی.
- بیوپسی کلیه یا پوست: در صورت لزوم، برای تأیید وجود التهاب و آسیب بافتی ناشی از لوپوس.
تشخیص لوپوس نیازمند یک رویکرد جامع و تخصصی است و معمولاً توسط متخصصانی مانند روماتولوژیستها انجام میشود.
علائم لوپوس در آزمایش خون
در آزمایشهای خون برای تشخیص بیماری لوپوس، چندین نوع آزمایش ممکن است انجام شود که میتواند به پزشکان در تشخیص این بیماری خودایمنی کمک کند. این آزمایشها شامل موارد زیر هستند:
1. آزمایش آنتیبادیهای ضد هستهای (ANA):
- آنتیبادیهای ضد هستهای (ANA): این آزمایش برای تشخیص وجود آنتیبادیهایی است که به هستههای سلولی حمله میکنند. آزمایش ANA مثبت در بیشتر بیماران مبتلا به لوپوس دیده میشود، اما لازم به ذکر است که آزمایش ANA مثبت به تنهایی برای تشخیص لوپوس کافی نیست، زیرا ممکن است در دیگر بیماریهای خودایمنی یا حتی در برخی افراد سالم نیز مثبت باشد.
2. آزمایشهای دیگر آنتیبادیها:
- آنتیبادیهای ضد دیانای دو رشتهای (anti-dsDNA): این آنتیبادیها به طور خاص در لوپوس یافت میشوند و میتوانند در تشخیص و نظارت بر فعالیت بیماری کمککننده باشند.
- آنتیبادیهای ضد اسمیت (anti-Sm): این آنتیبادیها نیز به طور خاص در لوپوس یافت میشوند و میتوانند در تأیید تشخیص کمک کنند.
3. سایر آزمایشهای خون:
- آزمایشهای عملکرد کلیه و کبد: این آزمایشها برای بررسی عملکرد این اندامها انجام میشوند، زیرا لوپوس ممکن است به این بخشها آسیب برساند.
- شمارش کامل خون (CBC): برای بررسی سطح گلبولهای سفید و قرمز و پلاکتها. بیماران مبتلا به لوپوس ممکن است دچار کمخونی، کاهش گلبولهای سفید یا پلاکتها شوند.
- سرعت رسوب اریتروسیت (ESR) یا پروتئین واکنشی C (CRP): این آزمایشها میزان التهاب در بدن را اندازهگیری میکنند و میتوانند در بیماران مبتلا به لوپوس بالا باشند.
4. تست تکمیلی:
- آزمایش سطح کمپلمان (Complement): سطوح پایین کمپلمان، پروتئینهایی که در سیستم ایمنی نقش دارند، ممکن است در بیماران مبتلا به لوپوس دیده شود، بهویژه در زمان شعلهور شدن بیماری.
این آزمایشها به پزشکان کمک میکنند تا به تشخیص دقیقتری از لوپوس دست یابند و بتوانند برنامه درمانی مناسبی را تنظیم کنند. همچنین، این آزمایشها در نظارت بر پیشرفت بیماری و اثربخشی درمانها نیز مفید هستند.
علت بیماری لوپوس چیست؟
علت دقیق بیماری لوپوس هنوز به طور کامل شناخته شده نیست، اما تحقیقات نشان داده است که این بیماری نتیجه ترکیبی از عوامل ژنتیکی، محیطی، و هورمونی است. این عوامل به شرح زیر هستند:
عوامل ژنتیکی
- ژنتیک: خطر ابتلا به لوپوس در افرادی که اعضای خانوادهشان (به خصوص درجه اول) مبتلا به لوپوس یا سایر بیماریهای خودایمنی هستند، بیشتر است. این نشاندهنده نقش احتمالی ژنهای خاص در ابتلا به این بیماری است.
عوامل محیطی
- نور خورشید: قرار گرفتن در معرض نور خورشید میتواند باعث بروز یا تشدید علائم لوپوس در برخی افراد شود.
- عفونتها: برخی عفونتها ممکن است نقشی در آغاز یا فعالسازی لوپوس داشته باشند.
- داروها: برخی داروها ممکن است باعث بروز یک نوع لوپوس دارویی شوند که پس از قطع دارو معمولاً برطرف میشود.
- سایر عوامل محیطی: دود سیگار، قرار گرفتن در معرض مواد شیمیایی خاص، و استرس ممکن است در تشدید علائم لوپوس نقش داشته باشند.
عوامل هورمونی
- هورمونها: لوپوس در زنان بسیار شایعتر از مردان است، که این میتواند نشاندهنده نقش هورمونهای جنسی زنانه، به ویژه استروژن، در توسعه این بیماری باشد.
سیستم ایمنی و التهاب
- سیستم ایمنی: در لوپوس، سیستم ایمنی به اشتباه به بافتهای سالم بدن حمله کرده و التهاب ایجاد میکند، اما دلیل دقیق این واکنش ایمنی غیر طبیعی هنوز روشن نیست.
Experts don’t know for certain what causes lupus. Studies have found that certain factors about your health or where you live may trigger lupus:
کارشناسان به طور قطع نمی دانند که چه چیزی باعث لوپوس می شود. مطالعات نشان داده اند که عوامل خاصی در مورد سلامت شما یا محل زندگی شما ممکن است باعث ایجاد لوپوس شود:
بنابراین، لوپوس یک بیماری پیچیده است که احتمالاً نتیجه ترکیبی از چندین عامل مختلف است. این ترکیب عوامل ژنتیکی، محیطی، و هورمونی باعث میشود که افراد مختلف به شیوههای متفاوتی تحت تأثیر این بیماری قرار بگیرند.
روشهای درمان بیماری لوپوس
درمان بیماری لوپوس بسته به شدت و نوع علائمی که فرد تجربه میکند، متفاوت است. هدف از درمان، کنترل علائم، کاهش التهاب و آسیب به اندامها، و به حداقل رساندن شعلهور شدن بیماری است. درمانهای متداول برای لوپوس عبارتند از:
داروهای غیراستروئیدی ضدالتهابی (NSAIDs):
کورتیکواستروئیدها:
- داروهایی مانند پردنیزون برای کنترل التهاب شدید و سرکوب سیستم ایمنی استفاده میشوند.
داروهای ضدمالاریا:
- داروهایی مانند هیدروکسی کلروکین که به طور سنتی برای درمان مالاریا استفاده میشوند، میتوانند در کاهش شعلهور شدن لوپوس کمککننده باشند.
داروهای سرکوبکننده سیستم ایمنی:
- داروهایی مانند متوترکسات، آزاتیوپرین و مایکوفنولات موفتیل برای کنترل سیستم ایمنی و جلوگیری از حمله به بافتهای سالم استفاده میشوند.
داروهای بیولوژیک:
- داروهای نوینی مانند بلیموماب که به صورت خاص برای درمان لوپوس تایید شدهاند، ممکن است برای برخی بیماران تجویز شوند.
تغییرات سبک زندگی:
- اقدامات مانند اجتناب از قرار گرفتن در معرض نور خورشید، رژیم غذایی متعادل، ورزش منظم و مدیریت استرس میتوانند به کنترل علائم و بهبود کیفیت زندگی کمک کنند.
نظارت و مراقبتهای پیگیری:
- مراقبتهای منظم و آزمایشهای دورهای برای ارزیابی وضعیت سلامت و تنظیم درمانها.
توجه به سایر مشکلات پزشکی:
- مدیریت همزمان سایر شرایط پزشکی که ممکن است به دلیل لوپوس یا به طور مستقل از آن بروز کنند.
مهم است که بیماران مبتلا به لوپوس به طور منظم با پزشکان خود مشورت کنند تا بتوانند بهترین برنامه درمانی را بر اساس نیازهای فردی خود دریافت کنند.
همچنین، توجه به سلامت روان و حمایت عاطفی برای مقابله با چالشهای ناشی از این بیماری خودایمنی حائز اهمیت است.
آیا بیماری لوپوس خطرناک است؟
بیماری لوپوس میتواند شرایطی خطرناک و جدی باشد، اما شدت و خطرناک بودن آن به شدت بیماری و نواحی بدنی که تحت تأثیر قرار میگیرند، بستگی دارد. در اینجا چند جنبه کلیدی در مورد خطرناک بودن لوپوس آورده شده است:
شدت بیماری
لوپوس میتواند از فرمهای خفیف تا شدید متغیر باشد. در برخی موارد، لوپوس تنها باعث ایجاد علائم خفیف میشود، اما در موارد دیگر میتواند به اندامهای حیاتی مانند کلیهها، قلب، ریهها و مغز آسیب برساند.
تأثیر بر اندامهای حیاتی
در شکلهای شدید لوپوس، التهاب میتواند به اندامهای حیاتی آسیب برساند که این میتواند تهدیدکننده زندگی باشد.
شعلهور شدنهای بیماری
لوپوس معمولاً با دورههای فعال (شعلهور شدنها) و دورههای غیرفعال (رمیشن) خود را نشان میدهد. شعلهور شدنهای شدید میتوانند خطرناک باشند.
عوارض بلندمدت:
افراد مبتلا به لوپوس ممکن است در معرض خطرات دیگری مانند بیماریهای قلبی عروقی و کلیوی باشند.
نیاز به مدیریت دقیق
با پیشرفتهای پزشکی و دسترسی به درمانهای مؤثر، بسیاری از افراد مبتلا به لوپوس میتوانند یک زندگی فعال و سالم داشته باشند. با این حال، مدیریت دقیق بیماری، از جمله دارو، تغییرات در سبک زندگی و مراقبتهای پزشکی منظم، برای کنترل بیماری و جلوگیری از عوارض جدی ضروری است.
در نهایت، در حالی که لوپوس میتواند خطرناک باشد، بسیاری از افراد با درمان مناسب و مراقبتهای پزشکی میتوانند علائم خود را کنترل کنند و کیفیت زندگی خوبی داشته باشند. تشخیص زودهنگام و مداخله پزشکی میتواند به کاهش خطر عوارض جدی کمک کند.
آیا بیماری لوپوس باعث مرگ میشود
بیماری لوپوس به خودی خود معمولاً مستقیماً باعث مرگ نمیشود، اما میتواند باعث بروز عوارض جدی و بعضاً تهدیدکنندهی زندگی شود، بهویژه اگر بدون درمان باقی بماند یا درمان به خوبی انجام نشود. با این حال، با پیشرفتهای اخیر در درمان و مدیریت بیماری، افراد مبتلا به لوپوس اغلب میتوانند طول عمر طبیعی یا نزدیک به طبیعی داشته باشند.
عوارض خطرناک لوپوس
- آسیب به اندامهای حیاتی: در موارد شدید، لوپوس میتواند به اندامهای حیاتی مانند کلیهها، قلب و ریهها آسیب برساند، که این میتواند خطرناک باشد.
- عفونتها: به دلیل سیستم ایمنی ضعیفتر و استفاده از داروهای سرکوبکننده سیستم ایمنی، افراد مبتلا به لوپوس ممکن است بیشتر در معرض خطر عفونتهای شدید قرار گیرند.
- عوارض قلبی-عروقی: افزایش خطر بیماریهای قلبی و سکته به دلیل التهاب مزمن و دیگر عوامل خطر.
Who is at risk for developing lupus?
Anyone can develop lupus. But certain people are at higher risk for lupus, including:Women ages 15 to 44
چه کسانی در خطر ابتلا به لوپوس هستند؟
Certain racial or ethnic groups — including people who are African American, Asian American, Hispanic/Latino, Native American, or Pacific Islander
People who have a family member with lupus or another autoimmune disease
هر کسی ممکن است به لوپوس مبتلا شود. اما برخی افراد در معرض خطر بیشتری برای ابتلا به لوپوس هستند، از جمله:
زنان 15 تا 44 ساله
گروههای نژادی یا قومی خاص – از جمله افرادی که آمریکایی آفریقاییتبار، آسیاییآمریکایی، اسپانیایی/لاتینی، بومی آمریکایی یا ساکن جزیره اقیانوس آرام هستند.
افرادی که یکی از اعضای خانواده شان مبتلا به لوپوس یا بیماری خودایمنی دیگری است
بنابراین، در حالی که لوپوس میتواند بیماری جدی و چالشبرانگیزی باشد، با مدیریت مناسب، اکثر افراد مبتلا به لوپوس میتوانند عمری طولانی و با کیفیت داشته باشند.
بیماران لوپوسی چند سال عمر میکنند
عمر افراد مبتلا به بیماری لوپوس به طور قابل توجهی با پیشرفتهای اخیر در درمان و مدیریت بیماری افزایش یافته است. در دهههای گذشته، پیشبینی طول عمر برای بیماران مبتلا به لوپوس به طور قابل توجهی کمتر بود، اما امروزه، بسیاری از افراد مبتلا به لوپوس میتوانند انتظار داشته باشند که طول عمری نزدیک به طبیعی داشته باشند، به شرطی که بیماری به خوبی مدیریت شود.
عوامل مؤثر بر طول عمر
- شدت بیماری: افراد مبتلا به اشکال خفیفتر لوپوس معمولاً طول عمر طبیعیتری دارند نسبت به کسانی که از اشکال شدیدتر بیماری رنج میبرند.
- کیفیت مدیریت بیماری: با پیروی از یک برنامه درمانی مناسب، بسیاری از عوارض جدی قابل پیشگیری یا قابل کنترل هستند.
- دسترسی به مراقبتهای پزشکی: دسترسی به مراقبتهای پزشکی منظم و پیشرفته برای مدیریت لوپوس و عوارض آن حیاتی است.
تحقیقات و آمار
- تحقیقات نشان داده است که نرخ بقای 10 ساله برای بیماران مبتلا به لوپوس در حدود 90% و بیشتر است، که این نرخ در مقایسه با دهههای گذشته بهبود قابل توجهی داشته است.
- نرخ بقای بلندمدت (مثلاً 20 ساله) نیز بهبود یافته، اما ممکن است به دلیل عوارض بلندمدت بیماری و دیگر عوامل مانند شدت بیماری و عوارض جانبی درمانها، کمی پایینتر باشد.
نتیجهگیری
- با اینکه لوپوس یک بیماری مزمن است، بسیاری از بیماران با درمان مناسب و مراقبتهای پزشکی مداوم میتوانند انتظار داشته باشند که عمری طولانی و با کیفیت داشته باشند. تشخیص زودهنگام و مدیریت فعال بیماری از جمله مواردی هستند که به بهبود نتایج بلندمدت کمک میکنند.
بیماری لوپوس واگیر دارد؟
بیماری لوپوس یک اختلال خودایمنی است و واگیردار نیست. این بیماری ناشی از یک واکنش غیرطبیعی سیستم ایمنی بدن است که در آن، سیستم ایمنی به اشتباه به بافتهای سالم بدن حمله میکند. علت دقیق بروز این واکنش غیر طبیعی هنوز به طور کامل شناخته شده نیست، اما تحقیقات نشان میدهد که ترکیبی از عوامل ژنتیکی، محیطی و هورمونی ممکن است در ابتلا به لوپوس نقش داشته باشند.
به دلیل اینکه لوپوس ناشی از عوامل درونی بدن است و نه یک عفونت خارجی، این بیماری از فردی به فرد دیگر منتقل نمیشود. بنابراین، افراد مبتلا به لوپوس نیازی به نگرانی در مورد سرایت بیماری به دیگران ندارند.
آیا لوپوس همان روماتیسم است؟
لوپوس و روماتیسم (که اغلب به آرتریت روماتوئید اشاره دارد) دو بیماری متفاوت هستند، هرچند هر دو جزو بیماریهای خودایمنی محسوب میشوند و برخی علائم مشابهی دارند. لوپوس یک بیماری خودایمنی مزمن است که میتواند بر چندین سیستم بدن از جمله پوست، مفاصل، کلیهها و مغز تأثیر بگذارد، در حالی که آرتریت روماتوئید عمدتاً بر مفاصل تمرکز دارد و باعث التهاب مزمن و درد در مفاصل میشود. درمانها و استراتژیهای مدیریت این دو بیماری نیز متفاوت هستند.
در جدول زیر، تفاوتهای اصلی بین لوپوس و آرتریت روماتوئید (روماتیسم) آورده شده است:
| ویژگی | لوپوس (سیستمیک لوپوس اریتماتوز) | آرتریت روماتوئید |
|---|---|---|
| ماهیت بیماری | بیماری خودایمنی چندسیستمی | بیماری خودایمنی مفصلی |
| اعضای تحت تأثیر | پوست، مفاصل، کلیهها، مغز، قلب و ریهها | عمدتاً مفاصل |
| علائم اصلی | بثورات پوستی، خستگی، درد مفاصل، تغییرات در عملکرد اندامهای داخلی | درد، تورم، سفتی مفاصل، گاهی خستگی و کاهش وزن |
| روش تشخیص | آزمایشهای خون خاص، معاینه بالینی | آزمایشهای خون، معاینه مفاصل |
| درمان | داروهای سرکوب کننده سیستم ایمنی، داروهای ضدالتهابی | داروهای ضدالتهابی، داروهای سرکوب کننده سیستم ایمنی |
این جدول نشاندهنده تفاوتهای اصلی بین لوپوس و روماتیسم است و به درک بهتر وجوه متمایز این دو بیماری خودایمنی کمک میکند.
چرا زنان بیش از مردان به لوپوس مبتلا میشوند؟
میزان ابتلا بیشتر به لوپوس در زنان نسبت به مردان یکی از ویژگیهای برجسته این بیماری است. دلایل دقیق این تفاوت جنسیتی کاملاً روشن نیست، اما تحقیقات نشان میدهد که ترکیبی از عوامل هورمونی، ژنتیکی و محیطی ممکن است در این تفاوت نقش داشته باشند. در اینجا چندین عامل کلیدی آورده شدهاند:
عوامل هورمونی
- هورمونهای جنسی: یکی از دلایل اصلی این تفاوت، نقش هورمونهای جنسی است. به خصوص، استروژن (که در زنان به میزان بالاتری وجود دارد) ممکن است بر فعالیت سیستم ایمنی تأثیر بگذارد و سیستم ایمنی را به سمت پاسخهای خودایمنی تحریک کند.
- دوران باروری: بروز لوپوس در زنان اغلب در سالهای باروری اتفاق میافتد، که دوباره اشارهای به نقش هورمونهای جنسی است.
عوامل ژنتیکی
تحقیقات نشان میدهد که برخی تفاوتهای ژنتیکی ممکن است زنان را بیشتر در معرض خطر ابتلا به لوپوس قرار دهند. به عنوان مثال، برخی ژنهای مرتبط با سیستم ایمنی بر روی کروموزوم X قرار دارند که زنان دو نسخه از آن دارند.
عوامل محیطی
گرچه عوامل محیطی به طور یکسان بر مردان و زنان تأثیر میگذارند، ترکیب این عوامل با تفاوتهای هورمونی و ژنتیکی ممکن است زنان را بیشتر در معرض ابتلا به لوپوس قرار دهد.
سیستم ایمنی
به طور کلی، سیستم ایمنی زنان فعالتر از مردان است، که این ممکن است به آنها در مقابله با برخی عفونتها مزیت دهد، اما همین امر ممکن است آنها را بیشتر در معرض بیماریهای خودایمنی مانند لوپوس قرار دهد.
در نتیجه، این ترکیب عوامل ژنتیکی، هورمونی و محیطی است که باعث میشود زنان بیشتر از مردان به لوپوس مبتلا شوند. اما مهم است که توجه داشته باشیم که لوپوس میتواند مردان را نیز تحت تأثیر قرار دهد، و در مردان ممکن است به صورت متفاوتی بروز کند.

تغذیه مناسب برای مبتلایان به لوپوس
تغذیه مناسب میتواند تأثیر مهمی در مدیریت بیماری لوپوس و کاهش علائم آن داشته باشد. اگرچه رژیم غذایی خاصی که بتواند لوپوس را درمان کند وجود ندارد، برخی تغییرات در سبک زندگی و انتخابهای غذایی میتوانند به بهبود کلی سلامت و کنترل بیماری کمک کنند. در اینجا چندین نکته کلیدی برای تغذیه افراد مبتلا به لوپوس آورده شده است:
1. تغذیه متعادل و مغذی:
- مصرف غذاهای سرشار از مواد مغذی: تاکید بر مصرف میوهها، سبزیجات، غلات کامل و پروتئینهای سالم مانند ماهی، حبوبات و گوشتهای کم چرب.
- کاهش مصرف چربیهای اشباع و ترانس: پرهیز از غذاهای پرچرب و فرآوری شده.
2. کنترل وزن:
- مدیریت وزن: حفظ یک وزن سالم میتواند به کاهش فشار بر مفاصل و بهبود سلامت عمومی کمک کند.
3. کاهش التهاب:
- غذاهای ضدالتهابی: مصرف غذاهایی که خواص ضدالتهابی دارند، مانند امگا 3 موجود در ماهیهای چرب و روغنهای گیاهی.
- کربوهیدراتهای ساده و شکر: کاهش مصرف کربوهیدراتهای تصفیه شده و شکر که میتوانند التهاب را تشدید کنند.
4. حساسیتهای غذایی:
- توجه به حساسیتهای غذایی: برخی افراد ممکن است به غذاهای خاصی حساسیت داشته باشند و باید از مصرف آنها اجتناب کنند.
5. مکملها:
- مکملهای غذایی: برخی مکملها مانند ویتامین D، کلسیم، و امگا 3 ممکن است به مدیریت لوپوس کمک کنند، اما قبل از شروع مصرف هرگونه مکملی، مشورت با پزشک ضروری است.
6. آب و هیدراتاسیون:
- نوشیدن آب کافی: هیدراته ماندن بدن برای کلیهها و سایر اندامها مهم است.
7. پرهیز از مصرف الکل و کافئین:
- الکل و کافئین: محدود کردن مصرف الکل و کافئین، که میتوانند بر برخی علائم لوپوس تأثیر بگذارند.
هر فرد مبتلا به لوپوس باید رژیم غذایی خود را با توجه به نیازها و واکنشهای فردی خود تنظیم کند. مشورت با یک متخصص تغذیه یا پزشک میتواند به تعیین برنامهی غذایی مناسب برای مدیریت لوپوس کمک کند.
پرسش و پاسخهای متداول
لوپوس چیست؟
لوپوس یک بیماری خودایمنی مزمن است که در آن سیستم ایمنی بدن به اشتباه به بافتهای سالم حمله میکند. این بیماری میتواند پوست، مفاصل، کلیهها و دیگر اندامها را تحت تأثیر قرار دهد.
علائم لوپوس چیستند؟
علائم لوپوس میتوانند شامل خستگی، درد مفاصل، بثورات پوستی، تب، حساسیت به نور، زخمهای دهانی، و تغییرات در عملکرد کلیهها و سایر اندامها باشند.
چگونه لوپوس تشخیص داده میشود؟
تشخیص لوپوس معمولاً از طریق ترکیبی از معاینات بالینی، سابقه پزشکی، و آزمایشهای آزمایشگاهی مانند آزمایش خون انجام میشود.
آیا لوپوس قابل درمان است؟
در حالی که لوپوس بیماری قابل درمان نیست، با درمانهای موجود میتوان علائم را کنترل کرد و کیفیت زندگی بیماران را بهبود بخشید.
چه نوع رژیم غذایی برای مبتلایان به لوپوس توصیه میشود؟
رژیم غذایی متعادل و مغذی که شامل میوهها، سبزیجات، غلات کامل، و پروتئینهای سالم است، توصیه میشود. همچنین، مصرف کم چربیهای اشباع و کاهش مصرف شکر و نمک میتواند مفید باشد.
آیا لوپوس واگیردار است؟
خیر، لوپوس یک بیماری خودایمنی است و واگیردار نیست. این بیماری از طریق ارتباط با دیگران منتقل نمیشود.
لیست پزشکان مرتبط:
- محمدجواد نخعیمتخصص پوست و مو | تهران
- پروین منصوریمتخصص پوست و مو | تهران
- شیدا شمسمتخصص پوست و مو | تهران
- امیرهوشنگ احسانیمتخصص پوست و مو | تهران
- ناصر رزمی نیامتخصص پوست و مو | تهران
- کامران ساکیمتخصص پوست و مو | تهران
- تورج مکرمیمتخصص پوست و مو و زیبایی | تهران
- درمانگاه پوست و مو بارادکلینیک پوست و مو | تهران
- سارا آقاییمتخصص پوست و مو | تهران
- طاهره رحیمیمتخصص پوست و مو | تهران