مراحل زایمان طبیعی و مهمترین نکات آن

زایمان طبیعی، فرایندی است که طی آن نوزاد از طریق واژن وارد جهان میشود. این فرآیند به سه مرحله اصلی تقسیم میشود که هر کدام دارای ویژگیها و چالشهای خاص خود هستند. شناخت دقیق این مراحل و آمادگی برای مواجهه با آنها میتواند تجربهای آگاهانه و کمدردسر را برای مادر باردار به ارمغان بیاورد. این مطلب جنبه آموزشی و اطلاع رسانی دارد، در صورت مشکل به متخصص زنان و زایمان مراجعه کنید.
اهمیت آموزش و آگاهی پیش از زایمان
یکی از مهمترین عواملی که میتواند به مدیریت بهتر درد و اضطراب هنگام زایمان کمک کند، آموزش و آگاهی از فرایندهای بدن است. دانستن اینکه چه اتفاقاتی در هر مرحله رخ میدهد، میتواند به زنان کمک کند تا با اعتماد به نفس بیشتری به پروسه زایمان نگاه کنند. همچنین، آمادگیهای لازم از قبیل کلاسهای آمادگی برای زایمان، مشاوره با متخصصان و گفتگو با دیگر مادران تجربهکار، میتواند در کاهش استرس و افزایش کنترل بر اوضاع مؤثر باشد.
نقش حمایتی همراهان
حضور یک همراه حمایتگر در طول فرایند زایمان نیز نقش بسزایی در تسهیل روند و کاهش درد دارد. این همراه میتواند یک عضو خانواده، دوست صمیمی یا یک دولا (مراقب زایمان) باشد که تجربه و دانش لازم برای حمایت عاطفی و فیزیکی از مادر را دارد.
اهمیت سلامت روان
علاوه بر آمادگیهای جسمانی، توجه به سلامت روان نیز از اهمیت بالایی برخوردار است. استرس، اضطراب و ترس از درد میتواند تأثیرات منفی بر روند زایمان داشته باشد. بنابراین، مدیریت احساسات و کاهش نگرانیها از طریق مشاورههای روانشناختی، مدیتیشن و تکنیکهای تنآرامی میتواند کمک کننده باشد.
فواید زایمان طبیعی
زایمان طبیعی فواید متعددی برای هم مادر و هم نوزاد دارد. از جمله این فواید میتوان به کاهش زمان ریکاوری پس از زایمان، کاهش خطر بروز عفونتها، و تقویت فوری باند میان مادر و نوزاد به دلیل تماس پوست به پوست اشاره کرد. همچنین، نوزادانی که از طریق زایمان طبیعی متولد میشوند، معمولاً در معرض کمتری از مشکلات تنفسی قرار دارند.
چالشها و راههای مقابله با آنها
با وجود فواید بیشمار، زایمان طبیعی ممکن است چالشبرانگیز باشد. درد، طولانی شدن زمان زایمان، و امکان پارگیهای واژینال از جمله چالشهایی هستند که ممکن است رخ دهند. استفاده از تکنیکهای مدیریت درد مانند اپیدورال، حمام آب گرم، و ماساژ میتواند به کاهش این دردها کمک کند. همچنین، تیم مراقبتی که شامل متخصص زنان و زایمان، پرستاران و ماماها میشود، نقش کلیدی در ارائه پشتیبانی و مراقبتهای لازم را دارند.
مرحله اول: مرحله طولانی شدن دهانه رحم
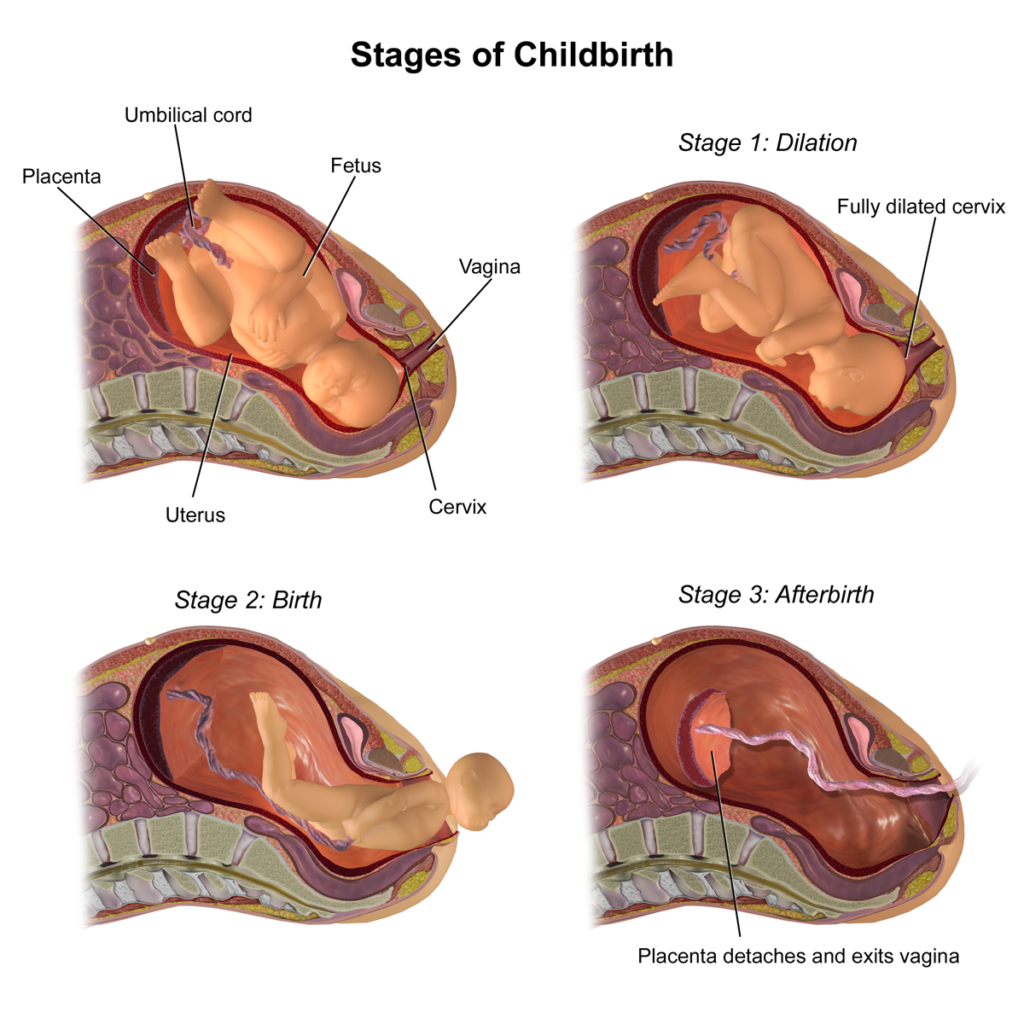
مرحله اول زایمان، که به آن مرحله طولانی شدن دهانه رحم نیز گفته میشود، اولین و طولانیترین بخش از فرآیند زایمان است. این مرحله از آغاز انقباضات منظم رحمی آغاز میشود و تا زمانی که دهانه رحم به طور کامل به عرض 10 سانتیمتر باز شود، ادامه مییابد. این مرحله به دو فاز تقسیم میشود: فاز طولانی و فاز فعال.
فاز طولانی (Early Phase)
این فاز اغلب طولانیترین بخش از مرحله اول زایمان است و ممکن است برای زنانی که برای اولین بار مادر میشوند، تا 812 ساعت یا بیشتر طول بکشد. در این فاز، انقباضات معمولاً با فواصل طولانیتر (20 تا 30 دقیقه) آغاز میشوند و تدریجاً فواصل آنها کوتاهتر و انقباضات قویتر و مداومتر میشوند. این انقباضات به نرم و نازک شدن (افاسمنت) و گشاد شدن (دیلاتاسیون) دهانه رحم کمک میکنند.
فاز فعال (Active Phase)
فاز فعال معمولاً سریعتر از فاز طولانی است و اغلب بین 3 تا 5 ساعت به طول میانجامد. در این مرحله، انقباضات هر 3 تا 5 دقیقه یک بار رخ میدهند و هر انقباض 45 تا 60 ثانیه طول میکشد. دهانه رحم در این فاز از حدود 6 سانتیمتر به طور کامل باز میشود تا 10 سانتیمتر برسد. درد در این مرحله معمولاً شدیدتر است و نیاز به تکنیکهای مدیریت درد بیشتر میشود.
توصیههای کاربردی برای مرحله اول زایمان
- مدیریت درد: استفاده از تکنیکهای تنفس عمیق، ماساژ، حمام آب گرم و در صورت نیاز، مداخلات دارویی مانند اپیدورال میتواند در کاهش درد مفید باشد.
2. حفظ آرامش: ایجاد محیطی آرام و حمایتی، چه در منزل و چه در بیمارستان، میتواند به کاهش استرس و افزایش تحمل درد کمک کند.
3. تحرک: حفظ تحرک به افزایش گردش خون و تسهیل فرایند دیلاتاسیون کمک میکند. راه رفتن آرام یا تغییر موقعیتهای نشسته یا خوابیده میتواند مفید باشد.
4. تغذیه مناسب: نوشیدن مایعات و در صورت امکان خوردن غذاهای سبک میتواند به حفظ انرژی کمک کند.
5. پشتیبانی عاطفی: حضور یک همراه حمایتگر مانند همسر، یک دوست نزدیک، یا دولا میتواند تأثیر بسزایی در کاهش اضطراب و ارائه حمایت عاطفی داشته باشد.
درک دقیق از این مرحله و آمادگی برای مواجهه با آن میتواند تجربه زایمان را برای مادران آسانتر و کم دردسرتر کند.
مرحله دوم: فرود آمدن و تولد نوزاد
مرحله دوم زایمان، که به عنوان مرحله فرود آمدن و تولد نوزاد شناخته میشود، زمانی آغاز میشود که دهانه رحم به طور کامل گشاد شده و 10 سانتیمتر باز شده باشد. این مرحله تا زمانی که نوزاد متولد شود ادامه دارد و معمولاً نسبت به مرحله اول کوتاهتر است، اما شدت فیزیکی آن بیشتر است.
توضیحات مرحله دوم زایمان
این مرحله از زایمان با تمام گشودگی دهانه رحم و آمادگی برای فشار دادن و خروج نوزاد همراه است. در این مرحله، مادر تشویق میشود تا در زمان انقباضات به طور فعال فشار دهد. این فشار دادنها با هدف به حرکت درآوردن نوزاد از طریق کانال زایمان به سمت بیرون است.
فرایند فشار دادن
فشار دادن ممکن است با هر انقباض به مدت چند ثانیه تا یک دقیقه ادامه یابد. مادر باید در زمان انقباضات عمیق نفس بکشد و سپس نفس خود را حبس کرده و به صورت متمرکز فشار دهد. این کار به نوزاد کمک میکند تا به تدریج در کانال زایمان پیشرفت کند.
نقش ماما یا پزشک
ماما یا پزشک معمولاً در این مرحله نقش فعالی دارد، از آنجا که وی به مادر کمک میکند تا در زمانهای مناسب فشار دهد و از زاویهها و تکنیکهای مناسب استفاده کند تا خروج نوزاد به بهترین شکل ممکن انجام شود. همچنین، مراقبتهای لازم برای جلوگیری از پارگیها و دیگر عوارض نیز انجام میگیرد.
تولد نوزاد
پس از گذشت مراحل نهایی فشار دادن، سر نوزاد ابتدا ظاهر میشود، که به این حالت “تاجگذاری” گفته میشود. پس از تاجگذاری، معمولاً با چند فشار دیگر، نوزاد به طور کامل به بیرون رانده میشود. به محض تولد نوزاد، اقدامات فوری شامل قطع بند ناف و انجام تماس پوست به پوست برای ایجاد ارتباط بین مادر و نوزاد صورت میگیرد.
توصیههای کاربردی برای مرحله دوم
1. تمرکز بر تنفس: استفاده از تکنیکهای تنفس عمیق میتواند در مدیریت درد و فشار دادن مؤثر باشد.
2. استفاده از گرانش: انتخاب موقعیتهایی که به کمک گرانش عمل خروج نوزاد را تسهیل میکند، مانند نشستن یا خوابیدن به پهلو.
3. حمایت عاطفی: حضور یک همراه حمایتگر میتواند تأثیر بسزایی در کاهش استرس و تسهیل فرایند زایمان داشته باشد.
4. صبور بودن: فرایند فشار دادن ممکن است زمانبر باشد، به ویژه برای زنانی که برای اولین بار زایمان میکنند. صبور بودن و اجتناب از عجله میتواند به انجام زایمانی ایمنتر و راحتتر کمک کند.
مرحله سوم: خروج جفت
مرحله سوم زایمان، مرحلهای است که در آن جفت یا همان پلاسنتا از بدن مادر خارج میشود. این مرحله بلافاصله پس از تولد نوزاد آغاز میشود و معمولاً بین 5 تا 30 دقیقه طول میکشد. این مرحله از نظر پزشکی بسیار مهم است، زیرا مدیریت صحیح آن میتواند خطر خونریزی پس از زایمان و دیگر عوارض را کاهش دهد.
فرایند خروج جفت
پس از تولد نوزاد، رحم همچنان به انقباض خود ادامه میدهد. این انقباضات به جدا شدن جفت از دیواره رحم کمک میکنند. مادر ممکن است ملزم به انجام چند فشار خفیف دیگر باشد تا جفت کاملاً خارج شود. معمولاً خروج جفت با خونریزی همراه است، اما میزان خونریزی باید تحت کنترل باشد.
نقش ماما یا پزشک در مرحله سوم
ماما یا پزشک با دقت به وضعیت جفت و خروج آن نظارت میکند تا اطمینان حاصل شود که جفت به طور کامل خارج شده و هیچ بخشی از آن در داخل رحم باقی نمانده است. باقی ماندن قسمتهایی از جفت در رحم میتواند منجر به عفونت یا خونریزی شدید شود. پس از خروج جفت، پزشک معاینهای را انجام میدهد تا از سلامت رحم و دیگر اندامهای ناحیه لگنی اطمینان حاصل کند.
مراقبتهای پس از خروج جفت

1. مشاهده خونریزی: تیم پزشکی خونریزی را تحت نظر دارد تا از میزان آن اطمینان حاصل کند و اقدامات لازم در صورت بروز خونریزی بیش از حد انجام شود.
2. معاینه جفت: پزشک یا ماما جفت را معاینه میکند تا مطمئن شود که به طور کامل خارج شده است.
3. درمانهای پیشگیرانه: برخی از موارد، ممکن است داروهایی مانند اکسیتوسین برای کمک به انقباض رحم و کاهش خطر خونریزی داده شود.
4. راحتی مادر: مراقبتهای پس از زایمان شامل کمک به مادر برای استراحت، تغذیه مناسب و مدیریت درد است.
اهمیت مرحله سوم
این مرحله گرچه کوتاه است، اما بسیار حیاتی است. مدیریت صحیح این مرحله از زایمان میتواند به جلوگیری از عوارض جدی کمک کرده و سلامت مادر را در دوره نقاهت تضمین کند. پیگیریهای منظم پس از زایمان نیز بخش مهمی از فرآیند بهبودی مادر است و به تیم مراقبتهای بهداشتی امکان میدهد تا از سلامت کامل مادر اطمینان حاصل کنند.
نکات کلیدی برای مدیریت درد در طول زایمان
مدیریت درد طی زایمان یکی از اصلیترین دغدغههای زنان باردار است. داشتن دانش درباره گزینههای موجود و برنامهریزی برای استراتژیهای مدیریت درد میتواند تجربه زایمان را آرامتر و قابل کنترلتر کند. در اینجا به برخی از نکات کلیدی برای مدیریت درد طی زایمان پرداختهایم:
1. آموزش و آگاهی پیش از زایمان
کلاسهای آمادگی زایمان: شرکت در این کلاسها میتواند به شما کمک کند تا با فرآیندهای فیزیولوژیکی زایمان آشنا شوید و تکنیکهای مختلف برای مدیریت درد را یاد بگیرید.
مشاوره با متخصصان: صحبت با پزشک یا مامای خود در مورد گزینههای مدیریت درد میتواند به شما کمک کند تا برنامهریزی بهتری داشته باشید.
2. تکنیکهای غیردارویی
تنفس عمیق و آرامسازی: استفاده از تکنیکهای تنفس عمیق میتواند به تسکین درد کمک کند و ذهن شما را آرام کند.
تغییر موقعیت بدن: تغییر دادن موقعیتهای بدن در طول زایمان میتواند به تسهیل روند زایمان و کاهش درد کمک کند.
استفاده از آب: حمام آب گرم یا استفاده از وان آب گرم میتواند به آرامش عضلات و کاهش درد کمک کند.
ماساژ: دریافت ماساژ از همراه یا متخصص میتواند به آرامش عضلات و کاهش اضطراب کمک کند.
3. تکنیکهای دارویی
گاز انتونوکس (مخلوطی از اکسیژن و نیتروژن): این گاز به صورت موقتی به کاهش درد کمک میکند و توسط مادر قابل کنترل است.
تزریقات مسکن: تزریق مواد مسکن مانند مورفین میتواند در کاهش درد مؤثر باشد.
اپیدورال: یکی از رایجترین و مؤثرترین روشهای مدیریت درد در طول زایمان است که شامل تزریق دارو به ناحیه اپیدورال کمر برای کاهش درد در ناحیه پایین تنه است.
4. حمایت عاطفی
حضور یک همراه: داشتن یک همراه حمایتگر مانند همسر، دوست نزدیک، یا دولا میتواند تأثیر زیادی در کاهش استرس و مدیریت درد داشته باشد.
5. برنامهریزی برای زایمان
برنامه زایمان شخصی: تدوین یک برنامه زایمان که شامل ترجیحات شما برای مدیریت درد و دیگر جنبههای زایمان باشد، میتواند به شما و تیم مراقبتیتان کمک کند تا بهتر برای روز زایمان آماده شوید.
در نهایت، انتخاب روشهای مدیریت درد باید بر اساس ترجیحات شخصی، شرایط سلامتی و توصیههای تیم پزشکی شما صورت گیرد.
لیست پزشکان مرتبط:
- سکینه موید محسنیمتخصص زنان و زایمان | تهران
- حسین آصف جاهمتخصص زنان و زایمان | تهران
- طاهره لبافمتخصص زنان و زایمان | تهران
- فرزانه چوبسازمتخصص زنان و زایمان | تهران
- فریبا خطیرمتخصص زنان و زایمان | تهران
- آزاده اکبری سنهمتخصص زنان و زایمان | تهران
- فاطمه امیدی فرمتخصص زنان و زایمان | تهران
- آزاده افضل زادهمتخصص زنان و زایمان، فلوشیپ لاپاراسکوپی و هیستروسکوپی و اندومتریوز | تهران
- فاطمه لطفیمتخصص زنان و زایمان | تهران
- سارا نیک فرجاممتخصص و جراح زنان، زایمان و نازایی - لاپاراسکوپی - هیستروسکوپی - جراحی زیبایی زنان | تهران

