روماتیسم پوستی چیست؟ علائم، تشخیص و درمان آن
آیا تا به حال از خارش، التهاب یا قرمزی پوست خود رنج بردهاید؟ آیا میدانستید که این علائم میتوانند نشانهای از بیماری روماتیسم پوستی باشند؟ روماتیسم پوستی یکی از بیماریهای مزمن خودایمنی است که میتواند تاثیرات زیادی بر کیفیت زندگی افراد بگذارد. اما این بیماری دقیقا چیست؟ چه علائمی دارد و چگونه تشخیص داده میشود؟ آیا راههای درمانی موثری برای آن وجود دارد؟ در این مقاله به تمامی این سوالات خواهیم پرداخت.
روماتیسم پوستی چیست؟
روماتیسم پوستی یا درماتومیوزیت، یک بیماری خودایمنی است که باعث التهاب و آسیب به پوست و عضلات میشود. این بیماری نادر، بیشتر در زنان و کودکان رخ میدهد و با علائمی چون تغییر رنگ پوست و ضعف عضلانی شناخته میشود. روماتیسم پوستی میتواند باعث التهاب در رگهای خونی و اختلالات پوستی گردد که در مواردی با درد و محدودیتهای حرکتی همراه است.
Dermatomyositis is a long-term inflammatory disorder which affects the skin and the muscles. Its symptoms are generally a skin rash and worsening muscle weakness over time. These may occur suddenly or develop over months. Other symptoms may include weight loss, fever, lung inflammation, or light sensitivity. Wikipedia
درماتومیوزیت یک اختلال التهابی طولانی مدت است که پوست و ماهیچه ها را تحت تاثیر قرار می دهد. علائم آن عموماً بثورات پوستی و بدتر شدن ضعف عضلانی در طول زمان است. اینها ممکن است به طور ناگهانی رخ دهند یا در طی چند ماه ایجاد شوند. علائم دیگر ممکن است شامل کاهش وزن، تب، التهاب ریه یا حساسیت به نور باشد.
علائم روماتیسم پوستی کدامند؟
نشانه روماتیسم پوستی چه میتواند باشد؟، علائم روماتیسم پوستی میتوانند به شکلهای مختلفی بروز کنند و شدت آنها از فردی به فرد دیگر متفاوت است. برخی از علائم رایج عبارتند از:
1. تغییرات پوستی:
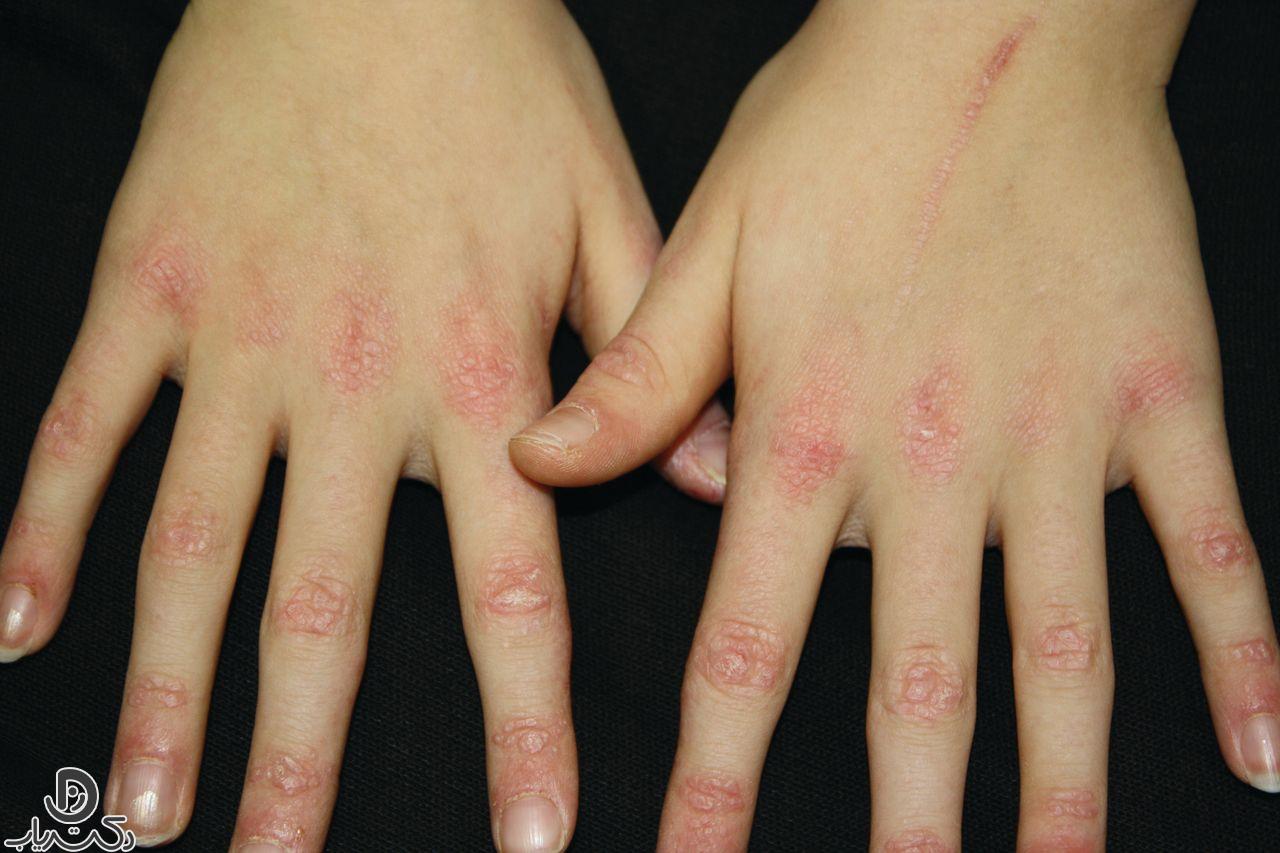
- راش پوستی: ایجاد ضایعات قرمز یا بنفش رنگ روی صورت، بهویژه در ناحیه پلکها و گونهها.
- پدیده گوترون: ایجاد برآمدگیهای کوچک و سفت در ناحیه مفاصل انگشتان.
- تغییر رنگ پوست: بروز لکههای قرمز یا بنفش در نواحی مختلف بدن، بهویژه در نقاطی که تحت فشار قرار میگیرند.
2. علائم عضلانی:
- ضعف عضلانی: ضعف در عضلات نزدیک به مرکز بدن مانند شانهها و رانها.
- درد عضلانی: احساس درد و سفتی در عضلات که میتواند فعالیتهای روزمره را دشوار کند.
3. علائم عمومی:
- خستگی مفرط: احساس خستگی شدید و کاهش انرژی.
- تب: افزایش دمای بدن به دلیل التهاب مزمن.
روماتیسم پوستی چگونه تشخیص داده میشود؟
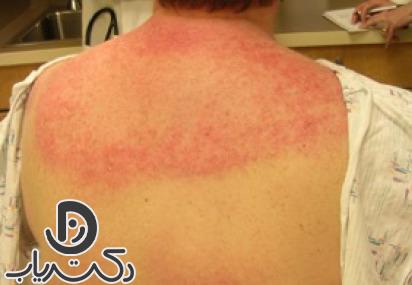
تشخیص روماتیسم پوستی میتواند چالشبرانگیز باشد زیرا علائم آن ممکن است با سایر بیماریها مشابهت داشته باشد. برای تشخیص دقیق، پزشکان از روشهای زیر استفاده میکنند:
1. معاینه فیزیکی:
پزشک با بررسی دقیق علائم پوستی و عضلانی، سابقه بیماری و نشانههای ظاهری، به تشخیص اولیه دست مییابد.
2. آزمایشهای خون:
برخی از آزمایشهای خون مانند تستهای آنتیبادی، آنزیمهای عضلانی و فاکتورهای التهابی میتوانند به تشخیص این بیماری کمک کنند.
3. بیوپسی پوست و عضله:
در مواردی که تشخیص دشوار است، پزشک ممکن است نمونهای از پوست یا عضله را برای بررسی دقیقتر به آزمایشگاه بفرستد.
4. تصویربرداری:
روشهایی مانند MRI یا الکترومیوگرافی (EMG) میتوانند به شناسایی آسیبهای عضلانی کمک کنند.
چه عواملی باعث بروز روماتیسم پوستی میشوند؟
علت دقیق روماتیسم پوستی هنوز مشخص نیست، اما ترکیبی از عوامل ژنتیکی و محیطی میتواند در بروز این بیماری نقش داشته باشد. برخی از عوامل مرتبط با این بیماری عبارتند از:
1. عوامل ژنتیکی:
افرادی که دارای سابقه خانوادگی بیماریهای خودایمنی هستند، بیشتر در معرض ابتلا به روماتیسم پوستی قرار دارند.
2. عوامل محیطی:
قرار گرفتن در معرض برخی از عوامل محیطی مانند ویروسها یا مواد شیمیایی میتواند سیستم ایمنی بدن را تحریک کرده و به بروز این بیماری منجر شود.
3. اختلالات سیستم ایمنی:
در این بیماری، سیستم ایمنی بدن به اشتباه به بافتهای خودی حمله میکند و باعث التهاب و آسیب به پوست و عضلات میشود.
درمان روماتیسم پوستی چگونه انجام میشود؟

روماتیسم پوستی درمان دارد؟، روماتیسم پوستی یا درماتومیوزیت یک بیماری خودایمنی مزمن است که درمان قطعی ندارد، اما با استفاده از روشهای درمانی مناسب میتوان علائم آن را کنترل کرد و کیفیت زندگی بیماران را بهبود بخشید. درمان این بیماری شامل داروهای ضدالتهابی، کورتیکواستروئیدها و داروهای سرکوبکننده سیستم ایمنی مانند متوترکسات و آزاتیوپرین است که به کاهش التهاب و کنترل فعالیت سیستم ایمنی کمک میکنند. در موارد شدیدتر، داروهای بیولوژیک یا ایمنیدرمانی نیز ممکن است تجویز شوند.
علاوه بر درمان دارویی، تغییرات در سبک زندگی، رژیم غذایی مناسب، مدیریت استرس و مراقبت از پوست نیز میتوانند در کاهش علائم موثر باشند. مهمترین نکته، پیگیری منظم و مشورت با پزشک متخصص برای تنظیم درمانها و جلوگیری از عوارض احتمالی است.
درمان روماتیسم پوستی به نوع و شدت علائم بستگی دارد و ممکن است شامل ترکیبی از داروها و روشهای مراقبتی باشد. هدف اصلی درمان، کاهش التهاب، بهبود علائم و جلوگیری از عوارض بیشتر است.
1. دارو درمانی:
- داروهای ضد التهاب غیراستروئیدی (NSAIDs): برای کاهش التهاب و درد.
- کورتیکواستروئیدها: برای کاهش سریع التهابهای شدید.
- داروهای سرکوب کننده سیستم ایمنی: مانند متوترکسات یا آزاتیوپرین برای کنترل فعالیت سیستم ایمنی.
2. فیزیوتراپی و توانبخشی:
فیزیوتراپی میتواند به بهبود قدرت عضلات و کاهش سفتی مفاصل کمک کند. همچنین، تمرینات ورزشی مناسب میتوانند در کاهش علائم نقش مهمی داشته باشند.
3. مراقبت از پوست:
استفاده از کرمهای مرطوب کننده، ضد آفتاب و اجتناب از قرار گرفتن در معرض نور مستقیم خورشید میتواند به بهبود علائم پوستی کمک کند.
4. مراجعه منظم به پزشک:
پیگیری منظم با پزشک و انجام آزمایشهای دورهای میتواند به کنترل بهتر بیماری و جلوگیری از عوارض کمک کند.
بهترین دارو برای روماتیسم پوستی

درمان روماتیسم پوستی (درماتومیوزیت) معمولاً شامل ترکیبی از داروها و مراقبتهای حمایتی است که بسته به شدت بیماری و علائم آن تعیین میشود. هیچ داروی واحدی وجود ندارد که برای همه بیماران به طور یکسان موثر باشد، اما برخی از داروهایی که معمولاً برای مدیریت این بیماری تجویز میشوند عبارتند از:
1. کورتیکواستروئیدها
این دسته از داروها اغلب به عنوان خط اول درمان در روماتیسم پوستی استفاده میشوند. آنها میتوانند التهاب را سریعاً کاهش داده و علائم پوستی و عضلانی را بهبود بخشند. پردنیزولون یکی از کورتیکواستروئیدهای رایج است که در دوزهای مختلف تجویز میشود. با این حال، مصرف طولانیمدت آن میتواند عوارض جانبی جدی مانند افزایش وزن، پوکی استخوان و افزایش خطر عفونتها را به همراه داشته باشد.
2. داروهای سرکوب کننده سیستم ایمنی
این داروها برای کنترل فعالیت بیش از حد سیستم ایمنی بدن استفاده میشوند و میتوانند به کاهش نیاز به کورتیکواستروئیدها کمک کنند:
- متوترکسات (Methotrexate): این دارو برای کاهش التهاب و کنترل علائم استفاده میشود.
- آزاتیوپرین (Azathioprine): یکی دیگر از داروهای سرکوبکننده سیستم ایمنی که معمولاً برای بیمارانی تجویز میشود که به متوترکسات پاسخ نمیدهند.
- مایکوفنولات موفتیل (Mycophenolate mofetil): برای بیمارانی که نیاز به درمان طولانیمدت دارند، این دارو میتواند مفید باشد.
3. داروهای بیولوژیک
داروهای بیولوژیک مانند ریتوکسیماب (Rituximab) در موارد مقاوم به درمانهای سنتی استفاده میشوند. این داروها به طور هدفمندتر سیستم ایمنی را تحت تأثیر قرار میدهند و میتوانند در برخی موارد مؤثر باشند.
4. داروهای ضد مالاریا
هیدروکسی کلروکین (Hydroxychloroquine) و کلروکین (Chloroquine) معمولاً در درمان ضایعات پوستی خفیف تا متوسط روماتیسم پوستی استفاده میشوند. این داروها میتوانند به کاهش التهاب و بهبود ظاهر پوست کمک کنند.
5. داروهای ضد التهاب غیراستروئیدی (NSAIDs)
داروهایی مانند ایبوپروفن و ناپروکسن برای کاهش درد و التهاب خفیف استفاده میشوند، اما در کنترل علائم شدید موثر نیستند و معمولاً به عنوان درمان کمکی تجویز میشوند.
6. ایمنیدرمانی و پلاسمافرزیس
در موارد شدید و مقاوم به درمانهای دارویی، ایمنیدرمانی یا پلاسمافرزیس (حذف آنتیبادیهای مضر از خون) ممکن است توسط پزشک پیشنهاد شود.
نکات مهم در مصرف داروها:
- پایش منظم: مصرف طولانیمدت داروهای سرکوبکننده سیستم ایمنی و کورتیکواستروئیدها نیاز به پایش منظم برای جلوگیری از عوارض جانبی دارد.
- پیگیری پزشکی: درمان روماتیسم پوستی معمولاً نیاز به تنظیمات مداوم دوز و ترکیب داروها دارد، بنابراین پیگیری منظم با پزشک ضروری است.
- عوارض جانبی: هر یک از این داروها ممکن است عوارض جانبی داشته باشند، لذا باید به دقت و تحت نظارت پزشک مصرف شوند.
انتخاب بهترین دارو برای هر بیمار به شرایط خاص او بستگی دارد و باید توسط پزشک متخصص روماتولوژی انجام شود. بنابراین، در صورت ابتلا به این بیماری، مشاوره با پزشک و پیگیری درمان تحت نظر او بسیار مهم است.
برای روماتیسم پوستی چی خوبه؟

برای مدیریت و بهبود علائم روماتیسم پوستی (درماتومیوزیت)، ترکیبی از درمانهای دارویی، مراقبتهای پوستی و تغییرات سبک زندگی میتواند موثر باشد. در ادامه به مواردی که میتوانند به بهبود علائم و کیفیت زندگی افراد مبتلا کمک کنند، اشاره میشود:
1. مراقبت از پوست:
- استفاده از کرمهای مرطوبکننده: برای جلوگیری از خشکی و التهاب پوست.
- محافظت از پوست در برابر آفتاب: استفاده از ضدآفتاب با SPF بالا و پوشیدن لباسهای محافظ برای جلوگیری از تشدید علائم پوستی.
- استفاده از کرمهای کورتیکواستروئیدی موضعی: برای کاهش التهاب و قرمزی نواحی درگیر.
2. تغذیه مناسب:
- مصرف غذاهای ضدالتهابی: مانند ماهیهای چرب (حاوی امگا-۳)، میوهها و سبزیجات غنی از آنتیاکسیدان، آجیلها و دانهها.
- پرهیز از مواد غذایی التهابزا: مانند غذاهای فرآوری شده، شکر و چربیهای ترانس.
3. مدیریت استرس:
- تمرینات یوگا و مدیتیشن: این تمرینات میتوانند به کاهش استرس و بهبود خلق و خو کمک کنند.
- تمرینات تنفسی: تکنیکهای تنفس عمیق و آرامبخش برای مدیریت استرس و اضطراب مفید هستند.
4. ورزش منظم:
- تمرینات ورزشی سبک: مانند پیادهروی، شنا و تمرینات کششی برای حفظ قدرت و انعطافپذیری عضلات.
- فیزیوتراپی: برای بهبود عملکرد عضلانی و کاهش سفتی عضلات مفید است.
5. مراقبتهای تکمیلی:
- استفاده از مکملهای غذایی: مانند ویتامین D و کلسیم برای تقویت استخوانها و سلامت عمومی.
- طب سوزنی: در برخی موارد میتواند به کاهش درد و التهاب کمک کند.
6. پرهیز از عوامل محرک:
- اجتناب از استرسهای فیزیکی و روانی: تا حد امکان از موقعیتها و شرایطی که علائم را تشدید میکنند، دوری کنید.
- پرهیز از مصرف الکل و سیگار: که میتوانند علائم را تشدید کنند و بر سلامت عمومی تاثیر منفی بگذارند.
این اقدامات میتوانند به کنترل علائم و بهبود کیفیت زندگی افراد مبتلا به روماتیسم پوستی کمک کنند، اما مهمترین نکته مشاوره با پزشک و پیگیری منظم درمانها است تا برنامهای مناسب و متناسب با شرایط هر فرد تدوین شود.
درمان روماتیسم پوستی با طب سنتی

درمان روماتیسم پوستی با طب سنتی و روشهای طبیعی مورد توجه بسیاری از افراد قرار دارد. هرچند طب سنتی ممکن است بتواند برخی از علائم را تسکین دهد و به بهبود کیفیت زندگی کمک کند، اما بهعنوان جایگزینی کامل برای درمانهای پزشکی مدرن توصیه نمیشود. در صورت استفاده از روشهای طب سنتی، بهتر است همزمان با پزشک خود مشورت کنید تا از تداخل با درمانهای دارویی جلوگیری شود. در ادامه برخی از روشهای متداول طب سنتی برای مدیریت روماتیسم پوستی آورده شده است:
1. مصرف گیاهان دارویی
برخی گیاهان دارویی میتوانند به کاهش التهاب و بهبود علائم کمک کنند. این گیاهان معمولاً خواص ضدالتهابی، آنتیاکسیدانی و تسکیندهنده دارند:
- زنجبیل: دارای خواص ضدالتهابی قوی است و میتواند به کاهش درد و التهاب کمک کند. مصرف چای زنجبیل یا استفاده از عصاره زنجبیل در غذاها پیشنهاد میشود.
- زردچوبه: حاوی ماده فعال کورکومین است که خواص ضدالتهابی و آنتیاکسیدانی دارد. مصرف آن بهصورت ادویه در غذاها یا تهیه چای زردچوبه توصیه میشود.
- بابونه: مصرف دمنوش بابونه میتواند به کاهش استرس و بهبود علائم پوستی کمک کند.
- آلوئهورا: ژل آلوئهورا میتواند بهصورت موضعی برای کاهش التهاب و خارش پوست استفاده شود.
2. استفاده از روغنهای طبیعی
روغنهای طبیعی با خواص مرطوبکننده و ضدالتهابی میتوانند در مدیریت علائم پوستی روماتیسم مؤثر باشند:
- روغن نارگیل: استفاده موضعی از روغن نارگیل میتواند به حفظ رطوبت پوست و کاهش خشکی و التهاب کمک کند.
- روغن کندر: دارای خواص ضدالتهابی و آرامبخش است و میتواند بهصورت موضعی یا همراه با ماساژ استفاده شود.
- روغن اسطوخودوس: بهعنوان یک آرامبخش طبیعی عمل میکند و میتواند در کاهش استرس و بهبود خواب مؤثر باشد.
3. حمامهای گیاهی
حمامهای گیاهی با استفاده از گیاهان دارویی میتوانند به بهبود علائم پوستی و عضلانی کمک کنند:
- حمام جوششیرین و بلغور جو دوسر: این ترکیب به کاهش خارش و التهاب پوست کمک میکند.
- حمام گل ختمی: گل ختمی خواص ضدالتهابی و آرامبخش دارد و میتواند برای کاهش خارش و التیام پوست استفاده شود.
4. مصرف مواد غذایی ضدالتهاب
یک رژیم غذایی مناسب میتواند تأثیر زیادی در کاهش علائم داشته باشد. مصرف مواد غذایی زیر میتواند به کاهش التهاب کمک کند:
- ماهیهای چرب: مانند سالمون، ساردین و تن که حاوی امگا-۳ هستند و به کاهش التهاب کمک میکنند.
- میوهها و سبزیجات: میوههای غنی از آنتیاکسیدان مانند توتها، انگور و سبزیجات برگسبز مانند اسفناج و کلم بروکلی.
- آجیلها و دانهها: مانند گردو، تخم کتان و تخم چیا که منبع خوبی از اسیدهای چرب مفید هستند.
5. تکنیکهای مدیریت استرس
مدیریت استرس نقش مهمی در کنترل علائم بیماریهای خودایمنی دارد. برخی روشهای طبیعی برای کاهش استرس عبارتند از:
- یوگا و مدیتیشن: این تمرینها به آرامش ذهن و کاهش استرس کمک میکنند.
- تنفس عمیق: تمرینهای تنفسی میتوانند به بهبود خلق و کاهش استرس کمک کنند.
- طب سوزنی: در برخی از بیماران، طب سوزنی میتواند به کاهش درد و التهاب کمک کند.
6. پرهیز از عوامل محرک
برخی از عوامل محیطی و غذایی میتوانند علائم روماتیسم پوستی را تشدید کنند. بنابراین، شناسایی و پرهیز از این عوامل بسیار مهم است:
- پرهیز از مواد غذایی حساسیتزا: مانند لبنیات، گلوتن و شکرهای فرآوری شده.
- پرهیز از نور خورشید: برای بیمارانی که حساسیت به نور دارند، استفاده از ضدآفتاب مناسب و پوشیدن لباسهای محافظ ضروری است.
هشدارهای مهم:
- مشاوره با پزشک: قبل از استفاده از هرگونه درمان طب سنتی، با پزشک خود مشورت کنید تا از تداخلات دارویی و عوارض احتمالی جلوگیری شود.
- عدم جایگزینی درمان پزشکی: روشهای طب سنتی به عنوان مکمل درمانهای پزشکی استفاده شوند و نباید جایگزین درمانهای دارویی گردند.
استفاده از روشهای طب سنتی میتواند به عنوان مکملی برای بهبود کیفیت زندگی و کاهش علائم روماتیسم پوستی مفید باشد، اما همیشه باید تحت نظر پزشک و با توجه به شرایط فردی انجام شود.
روماتیسم پوستی چه عوارضی ایجاد میکند؟

روماتیسم پوستی (درماتومیوزیت) یک بیماری خودایمنی مزمن است که میتواند علاوه بر علائم پوستی و عضلانی، عوارض جدی و متنوعی در سایر بخشهای بدن ایجاد کند. این عوارض به دلیل التهاب مزمن و واکنشهای سیستم ایمنی بدن رخ میدهند و ممکن است بر کیفیت زندگی و عملکرد بیمار تأثیر منفی بگذارند. برخی از عوارض شایع روماتیسم پوستی عبارتند از:
1. ضعف و آتروفی عضلانی:
- یکی از عوارض اصلی روماتیسم پوستی، ضعف و تحلیل عضلانی (آتروفی) است که میتواند منجر به ناتوانی در انجام فعالیتهای روزمره مانند بالا رفتن از پلهها، ایستادن از حالت نشسته و بلند کردن اجسام شود.
- در موارد شدید، ضعف عضلانی ممکن است بر تنفس و بلع تأثیر بگذارد و منجر به مشکلات جدیتری گردد.
2. مشکلات پوستی:
- کلسیفیکاسیون پوستی: رسوب کلسیم در زیر پوست که باعث ایجاد تودههای سخت و دردناک میشود.
- زخمهای پوستی: در اثر التهاب و عفونت میتوانند به زخمهای مقاوم به درمان منجر شوند.
- حساسیت به نور: بسیاری از بیماران دچار حساسیت شدید به نور خورشید میشوند که میتواند علائم پوستی را تشدید کند.
3. درگیری ریوی:
- التهاب مزمن در ریهها میتواند باعث ایجاد بیماریهای ریوی بینابینی (Interstitial Lung Disease) شود که با علائمی چون تنگی نفس، سرفه و کاهش ظرفیت تنفسی همراه است.
- در برخی موارد، این عارضه میتواند به فیبروز ریوی منجر شود که یک وضعیت جدی و غیرقابل برگشت است.
4. مشکلات قلبی:
- التهاب میتواند عضلات قلب، پرده قلب (پریکاردیت) و رگهای خونی را تحت تأثیر قرار دهد.
- عوارض قلبی مانند نارسایی قلبی، التهاب عضله قلب (میوکاردیت) و افزایش خطر ابتلا به بیماریهای عروق کرونر نیز ممکن است رخ دهند.
5. اختلالات بلع:
- ضعف عضلات گلو و مری میتواند به مشکلات بلع (دیسفاژی) منجر شود. این مشکل میتواند خطر خفگی و آسپیراسیون (ورود مواد غذایی به راههای تنفسی) را افزایش دهد.
6. مشکلات گوارشی:
- التهاب و ضعف عضلات گوارشی میتواند باعث مشکلاتی مانند یبوست، نفخ و درد شکمی شود.
7. عوارض چشمی:
- التهاب و خشکی چشمها، التهاب پرده ملتحمه (کنژنکتیویت) و در موارد نادرتر، التهاب شبکیه میتوانند از عوارض چشمی روماتیسم پوستی باشند.
8. افزایش خطر ابتلا به سرطان:
- برخی از مطالعات نشان دادهاند که بیماران مبتلا به روماتیسم پوستی در معرض خطر بیشتری برای ابتلا به برخی از انواع سرطانها مانند سرطان تخمدان، پستان و ریه هستند. این خطر به ویژه در سالهای اولیه تشخیص بیماری بالاتر است.
9. عوارض روانی:
- درد مزمن، ناتوانی در انجام فعالیتهای روزانه و مشکلات جسمی میتوانند باعث افسردگی، اضطراب و کاهش کیفیت زندگی شوند.
10. عوارض ناشی از درمان:
- داروهای کورتیکواستروئیدی و سرکوبکننده سیستم ایمنی میتوانند عوارض جانبی مانند افزایش وزن، پوکی استخوان، افزایش خطر عفونتها و مشکلات گوارشی ایجاد کنند.
برای جلوگیری از این عوارض، تشخیص زودهنگام، درمان مناسب و پیگیری منظم با پزشک بسیار مهم است. تنظیم درمانها بر اساس وضعیت بیمار و مدیریت عوارض احتمالی میتواند به بهبود کیفیت زندگی و جلوگیری از بروز عوارض جدی کمک کند.
سبک زندگی و راهکارهای مقابله با روماتیسم پوستی
علاوه بر درمانهای پزشکی، تغییرات در سبک زندگی میتواند به مدیریت بهتر این بیماری کمک کند:
1. تغذیه مناسب:
مصرف غذاهای غنی از آنتیاکسیدانها، امگا-۳ و اجتناب از مواد غذایی التهابزا مانند شکر و غذاهای فرآوری شده.
2. مدیریت استرس:
استرس میتواند علائم روماتیسم پوستی را تشدید کند. استفاده از روشهای مدیریت استرس مانند یوگا، مدیتیشن و تمرینات تنفسی میتواند مفید باشد.
3. ورزش منظم:
انجام تمرینات ورزشی سبک و منظم میتواند به حفظ قدرت عضلات و انعطافپذیری مفاصل کمک کند.
روماتیسم پوستی واگیردار است؟
خیر، روماتیسم پوستی (درماتومیوزیت) یک بیماری خودایمنی است و به هیچ وجه واگیردار نیست. در این بیماری، سیستم ایمنی بدن به اشتباه به بافتهای سالم پوست و عضلات حمله میکند و باعث التهاب و آسیب به آنها میشود. علت دقیق این بیماری هنوز مشخص نیست، اما ترکیبی از عوامل ژنتیکی و محیطی میتواند در بروز آن نقش داشته باشد. به دلیل غیرواگیردار بودن این بیماری، هیچ خطری برای انتقال آن از فردی به فرد دیگر وجود ندارد، بنابراین افراد مبتلا به روماتیسم پوستی میتوانند بدون نگرانی در اجتماع حضور داشته باشند و با دیگران تعامل کنند.
روماتیسم پوستی، لوپوس است؟
روماتیسم پوستی (درماتومیوزیت) و لوپوس اریتماتوز سیستمیک دو بیماری خودایمنی متفاوت هستند، هرچند ممکن است علائم مشابهی داشته باشند و در برخی موارد با یکدیگر اشتباه گرفته شوند.
تفاوتهای اصلی بین روماتیسم پوستی و لوپوس:
- نوع بیماری:
- روماتیسم پوستی (درماتومیوزیت): یک بیماری خودایمنی است که بهطور عمده بر پوست و عضلات تأثیر میگذارد و باعث التهاب، ضعف عضلانی و ضایعات پوستی خاصی مانند راشهای قرمز یا بنفش روی صورت و مفاصل انگشتان میشود.
- لوپوس اریتماتوز سیستمیک (SLE): یک بیماری خودایمنی سیستمیک است که میتواند چندین عضو و سیستم بدن از جمله پوست، مفاصل، کلیهها، قلب، ریهها و سیستم عصبی را تحت تأثیر قرار دهد. علائم لوپوس متنوع و پیچیده هستند و شامل راشهای پروانهای شکل روی صورت، خستگی، درد مفاصل، و علائم داخلی میشوند.
- علائم پوستی:
- در روماتیسم پوستی: ضایعات پوستی بهطور خاص در اطراف مفاصل انگشتان، روی پلکها و صورت ظاهر میشوند. این بیماری معمولاً با راشهای خاصی مانند پدیده گوترون همراه است.
- در لوپوس: ضایعات پوستی ممکن است بهصورت راش پروانهای شکل روی گونهها و بینی دیده شود و علائم پوستی دیگری مانند حساسیت به نور و زخمهای دهانی نیز وجود دارند.
- درگیری عضلانی:
- در روماتیسم پوستی: ضعف عضلانی یکی از علائم اصلی است که بهویژه در عضلات نزدیک به مرکز بدن (مانند شانهها و رانها) دیده میشود.
- در لوپوس: ضعف عضلانی ممکن است وجود داشته باشد، اما علائم عضلانی معمولاً کمتر مورد توجه قرار میگیرند و به شدت روماتیسم پوستی نیستند.
- درگیری سیستمیک:
- در روماتیسم پوستی: این بیماری عمدتاً به پوست و عضلات محدود میشود، اگرچه در موارد شدیدتر ممکن است ریهها و سایر ارگانها را نیز تحت تأثیر قرار دهد.
- در لوپوس: بیماری لوپوس سیستمیک است و میتواند تمامی ارگانهای بدن را تحت تأثیر قرار دهد و باعث علائم و عوارض پیچیده و متنوعی شود.
- تشخیص و آزمایشها:
- در روماتیسم پوستی: آزمایشهای مرتبط با آنزیمهای عضلانی (مانند CPK)، آنتیبادیهای خاص، و بیوپسی پوست و عضله برای تشخیص استفاده میشوند.
- در لوپوس: آزمایشهای آنتیبادیهای ANA، آنتیدابل استرند DNA، و معیارهای بالینی و آزمایشگاهی متعددی برای تشخیص استفاده میشود.
| ویژگیها | روماتیسم پوستی (درماتومیوزیت) | لوپوس اریتماتوز سیستمیک (SLE) |
|---|---|---|
| نوع بیماری | بیماری خودایمنی محدود به پوست و عضلات | بیماری خودایمنی سیستمیک با درگیری چند ارگان |
| علائم پوستی | راشهای قرمز یا بنفش در اطراف مفاصل و پلکها | راش پروانهای شکل روی گونهها و بینی |
| درگیری عضلانی | ضعف شدید در عضلات نزدیک به مرکز بدن (شانهها و رانها) | ضعف عضلانی ممکن اما معمولاً خفیفتر |
| درگیری سیستمیک | عمدتاً پوست و عضلات؛ در موارد شدیدتر ریهها | تأثیر بر پوست، کلیهها، قلب، ریهها و سایر ارگانها |
| آزمایشها و تشخیص | آنزیمهای عضلانی (CPK)، آنتیبادیها، بیوپسی | آنتیبادیهای ANA، آنتیدابل استرند DNA و معیارهای بالینی |
| علائم عمومی | ضعف عضلانی، خستگی، ضایعات پوستی خاص | درد مفاصل، خستگی، تب، علائم سیستمیک متنوع |
درماتومیوزیت (روماتیسم پوستی) و لوپوس دو بیماری متفاوت با علائم، تشخیص و درمانهای مخصوص به خود هستند. اگرچه هر دو بیماری خودایمنی هستند و ممکن است برخی علائم مشابه داشته باشند، اما از نظر درگیری ارگانها و شدت علائم متفاوتند. برای تشخیص دقیق و درمان مناسب، مراجعه به پزشک متخصص روماتولوژی ضروری است.
تفاوت روماتیسم پوستی با پسوریازیس
روماتیسم پوستی (درماتومیوزیت) و پسوریازیس هر دو از بیماریهای خودایمنی هستند که پوست را تحت تأثیر قرار میدهند، اما تفاوتهای زیادی در علائم، درگیری ارگانها و نوع التهاب دارند. روماتیسم پوستی عمدتاً با علائم پوستی و ضعف عضلانی مشخص میشود و میتواند عضلات و سایر ارگانهای داخلی را نیز درگیر کند، در حالی که پسوریازیس یک بیماری پوستی مزمن است که با لکههای قرمز، فلسدار و ضخیم در پوست مشخص میشود و گاهی با التهاب مفاصل همراه است (آرتریت پسوریاتیک).
در پسوریازیس، اختلال در تولید و تکثیر بیش از حد سلولهای پوستی رخ میدهد، در حالی که در روماتیسم پوستی، التهاب ناشی از حمله سیستم ایمنی به پوست و عضلات است.
| ویژگیها | روماتیسم پوستی (درماتومیوزیت) | پسوریازیس |
|---|---|---|
| نوع بیماری | بیماری خودایمنی با درگیری پوست و عضلات | بیماری پوستی مزمن و خودایمنی |
| علائم پوستی | راشهای قرمز یا بنفش در اطراف مفاصل و پلکها | لکههای قرمز، ضخیم و فلسدار روی پوست |
| درگیری عضلانی | ضعف شدید در عضلات نزدیک به مرکز بدن (شانهها و رانها) | معمولاً ندارد، مگر در آرتریت پسوریاتیک |
| درگیری سیستمیک | تأثیر بر پوست، عضلات و در موارد شدیدتر ریهها | عمدتاً محدود به پوست، ممکن است مفاصل را نیز درگیر کند |
| عامل ایجاد | التهاب ناشی از حمله سیستم ایمنی به عضلات و پوست | تولید و تکثیر بیش از حد سلولهای پوستی |
| علائم عمومی | ضعف عضلانی، خستگی، مشکلات ریوی در موارد شدید | خارش، سوزش و ناراحتی پوستی |
| درگیری مفاصل | بهندرت | در موارد آرتریت پسوریاتیک |
| درمان | داروهای ضدالتهابی، کورتیکواستروئیدها، سرکوبکنندههای ایمنی | کرمهای موضعی، نوردرمانی، داروهای سیستمیک |
نتیجهگیری
روماتیسم پوستی یک بیماری مزمن و پیچیده است که میتواند تأثیرات زیادی بر کیفیت زندگی فرد داشته باشد. تشخیص زودهنگام و درمان مناسب میتواند به کنترل علائم و جلوگیری از عوارض کمک کند. اگر شما یا یکی از نزدیکانتان با علائمی مشابه مواجه هستید، بهتر است به پزشک مراجعه کنید تا از تشخیص و درمان مناسب بهرهمند شوید.
لیست پزشکان مرتبط:
- محمدجواد نخعیمتخصص پوست و مو | تهران
- پروین منصوریمتخصص پوست و مو | تهران
- شیدا شمسمتخصص پوست و مو | تهران
- امیرهوشنگ احسانیمتخصص پوست و مو | تهران
- ناصر رزمی نیامتخصص پوست و مو | تهران
- کامران ساکیمتخصص پوست و مو | تهران
- تورج مکرمیمتخصص پوست و مو و زیبایی | تهران
- درمانگاه پوست و مو بارادکلینیک پوست و مو | تهران
- سارا آقاییمتخصص پوست و مو | تهران
- طاهره رحیمیمتخصص پوست و مو | تهران